Fuites urinaires : des liens avec la ménopause ?

La ménopause, vous le savez, est la période de la vie de la femme marquée par l'arrêt des menstruations. Les ovaires se mettent ainsi au repos et arrêtent alors de sécréter des hormones femelles que sont les estrogènes et la progestérone. En Europe, la ménopause intervient entre 50 et 51 ans pour un peu moins de la moitié des femmes, mais 10 à 15 % des femmes sont ménopausées avant l'âge de 45 ans, et une femme sur deux l'est avant 50 ans (les fumeuses sont souvent ménopausées un peu plus tôt). À 55 ans, seulement 5 % des femmes ne le sont pas encore.
Pour deux femmes sur trois, la chute des hormones a une incidence sur la qualité de vie : bouffées de chaleur, troubles de l’humeur, insomnies, modification de la silhouette. La femme perd non seulement sa fertilité, mais également le rôle supposé protecteur (remis en cause il n’y a pas longtemps) que les estrogènes assuraient jusque-là sur le cœur et les vaisseaux. Après 50 ans, on constate que les maladies cardiovasculaires sont ainsi 2 à 3 fois plus fréquentes. La perte osseuse s’accélère également et peut parfois provoquer l’ostéoporose.

Ménopause –
Mais pourquoi la ménopause ?
La ménopause reste un mystère. Si la fertilité diminue avec l’âge dans la plupart des espèces animales, dans très peu d’entre elles les femelles deviennent infertiles si longtemps avant la fin de vie.
Chez les primates, la fin de la fertilité, donc la ménopause, précède de peu la mort, comme l’a montré récemment l’Américaine Susan Alberts de l’université Duke. Or, dans l’espèce humaine, une femme peut espérer vivre encore 30 à 40 ans après l’âge de la ménopause. Même chez les chasseurs cueilleurs des temps modernes, qui n’ont pas accès aux soins médicaux, une femme vit plusieurs décennies après la naissance de son dernier enfant. Donc si l’évolution nous a dotés d’une espérance de vie supérieure à celle de nos cousins, pourquoi la fertilité féminine n’a-t-elle pas suivi ce mouvement ? Et dans un monde où les individus qui ont le plus de descendants gagnent la course à l’évolution, pourquoi mettre si tôt un terme à la reproduction ?
Susan Alberts pense qu’évolutionnairement, les femmes avaient un bénéfice à s’occuper des petits-enfants. C’est la théorie « de la grand-mère »: l’infertilité d’une grand-mère favorisait le soin des petits-enfants, améliorant leurs chances de survie, assurant ainsi une descendance élargie.
Mais cette théorie est réfutée par de nombreux chercheurs, et récemment encore par des chercheurs canadiens de l’université MacMaster. Selon eux, c’est la faute des hommes si les femmes sont ménopausées à 51 ans ! Parce que les hommes préfèrent, de tout temps, s’apparier avec de jeunes femmes, des mutations se seraient accumulées au cours de l’histoire humaine, réduisant la période de fertilité de la femme à quarante ans environ, car au-delà elle n’est plus nécessaire. Selon ces chercheurs, il est fort probable que les femmes aient en fait été potentiellement fertiles tout au long de leur existence, il y a encore quelques dizaines de milliers d’années. Le goût de ces messieurs pour les jeunettes aurait favorisé des mutations qui ont fait baisser la fertilité féminine à un âge avancé ; ces mutations se seraient transmises à toutes les femmes.

Ménopause –
Ce qui se passe sur le plan biologique
Chez la femme, au contraire de l’homme, le nombre des cellules génitales est limité, et le capital en ovocytes au sein des follicules ovariens ne cesse de diminuer tout au long de la vie. La ménopause s’installe lorsque le nombre de follicules atteint le seuil critique d’environ 1 000. Par comparaison, ce nombre est d’un million à la naissance, de 400 000 à la puberté, de 25 à 50 000 à l’approche de la quarantaine, de 2 000 à 5 000 à l’approche de la cinquantaine.
Avant ou après la ménopause, la femme produit un nombre important d’hormones :
Estrogènes : estrone, estradiol, estriol ; l’estradiol est biologiquement le plus puissant, l’estriol le moins actif. Avant la ménopause, il est surtout fabriqué par conversion des androgènes (hormones mâles) dans les follicules ovariens (à la ménopause, un peu d’estradiol est fabriqué dans les tissus et organes périphériques – foie, graisses et muscles – à ce moment, l’estrone devient l’estrogène prédominant).
Progestérone : avant la ménopause, la progestérone est sécrétée par les follicules ovariens à partir du milieu du cycle. La cessation de l’activité ovarienne entraîne la chute de la sécrétion cyclique de progestérone.
DHEA : elle est essentiellement (avec son sulfate DHEA-S) produite par les surrénales. La ménopause ne modifie pas la sécrétion de DHEA-S. Celle-ci diminue régulièrement avec l’âge, indépendamment de la ménopause. La baisse est équivalente chez l’homme.
Testostérone : chez la femme pré-ménopausée, la testostérone est synthétisée par les cellules qui entourent les follicules ovariens. Elle sert de point de départ à la synthèse d’estradiol. La testostérone baisse fortement chez la femme à partir de l’âge de 20-25 ans jusqu’à la ménopause, un peu moins après cette période, car si les follicules ont disparu, l’ovaire reste actif et de surcroît, la DHEA produite par les surrénales est transformée en testostérone.
Le premier jour des règles, l’hypophyse sécrète la FSH, une hormone qui stimule un groupe de follicules à la surface des ovaires et lance la production d’estrogènes. Les follicules produiront des ovules. Les estrogènes favorisent l’épaississement de la muqueuse de l’utérus par un apport de sang et de nutriments. Si vous êtes enceinte, l’ovule fécondé disposera de tous les nutriments nécessaires à son développement.
Les estrogènes stimulent aussi la production d’un mucus (glaire) qui facilite le déplacement et la survie des spermatozoïdes. Au cours des deux semaines qui suivent (phase folliculaire), les ovules se développent. Au même moment, les niveaux d’estrogènes augmentent, ce qui conduit en retour à une diminution de la FSH. À ce stade (14ème ou 15ème jour du cycle), une autre hormone hypophysaire, la LH, entre en scène sous l’effet des estrogènes : elle déclenche l’ovulation. L’ovule se déplace le long des trompes de Fallope et migre vers l’utérus où il peut vivre 24 heures.
Dès l’ovulation, le follicule produit une nouvelle hormone, la progestérone, qui renforce la muqueuse utérine en vue d’accueillir un ovule fécondé. Pendant ce temps, le follicule vide commence à dégénérer, mais il poursuit la production de progestérone, et commence aussi à sécréter des œstrogènes. À mesure que le follicule vide dégénère, et si l’ovule n’est pas fécondé, les taux d’estrogènes et de progestérone chutent, car ces hormones ne sont plus nécessaires. En l’absence de taux importants d’hormones, nécessaires à l’entretien de la muqueuse utérine, celle-ci commence à se détacher et le corps élimine cette muqueuse : c’est le retour des règles et le début du cycle suivant.
La ménopause est précédée par une période appelée pré ménopause ou péri ménopause, où le taux de FSH est élevé en début de cycle, bien que les cycles restent réguliers et ovulatoires. Cette augmentation de la FSH est le signe d’une incapacité des ovocytes à féconder correctement. Peu à peu, les cycles s’allongent, l’estradiol peut rester paradoxalement élevé. Il est le plus souvent erratique, avec une alternance de hauts et de bas. Ces fluctuations expliquent les bouffées de chaleur, les sueurs nocturnes, la sensibilité mammaire, les maux de tête, la rétention d’eau, les fringales qui apparaissent souvent dès la péri-ménopause.
À la ménopause, les taux d’estradiol s’effondrent pour se situer autour de 10 à 20 pg/ml. L’estradiol provient alors de la conversion des hormones mâles (androgènes) produites par les surrénales, notamment l’androstènedione. De l’estradiol est également produit par les graisses corporelles à partir des androgènes, ce qui explique les taux importants que l’on retrouve chez les femmes obèses et en surpoids (des taux élevés d’estradiol après la ménopause sont liés à un risque plus élevé de maladies cardiovasculaires).
Une autre hormone androgène de la surrénale, la DHEA, baisse au fil des années. La DHEA joue un rôle dans l’humeur, la libido et la qualité de la peau.
L’ovaire continue cependant de synthétiser des androgènes après la ménopause. Ainsi la testostérone ne diminue que de moitié après la ménopause.

Chaleur –
Les symptômes de la ménopause
Les manifestations cliniques de la ménopause comprennent des symptômes vasomoteurs (bouffées de chaleur), des symptômes génito-urinaires avec notamment une sécheresse vaginale, des troubles du sommeil, des changements de l’humeur, une répartition moins favorable des graisses corporelles. Les raisons des troubles de l’humeur sont mal connues, mais la baisse des hormones peut entraîner irritabilité et dépression, un état exacerbé par les troubles du sommeil.
Les bouffées de chaleur concernent plus de 75 % des femmes ménopausées. Il s’agit de sensations de chaleur épisodiques, accompagnées de transpiration intense, avec souvent des palpitations et de l’anxiété. Chaque épisode dure 3 à 10 minutes et se reproduit avec une fréquence variable. Certaines femmes ressentent des bouffées de chaleur chaque jour, ou même chaque heure, tandis que pour d’autres, elles peuvent survenir occasionnellement. La majorité des femmes ont des bouffées de chaleur pendant 1 à 3 ans, mais environ 15 % d’entre elles peuvent en connaître pendant 30 ans.
Comment les expliquer ?
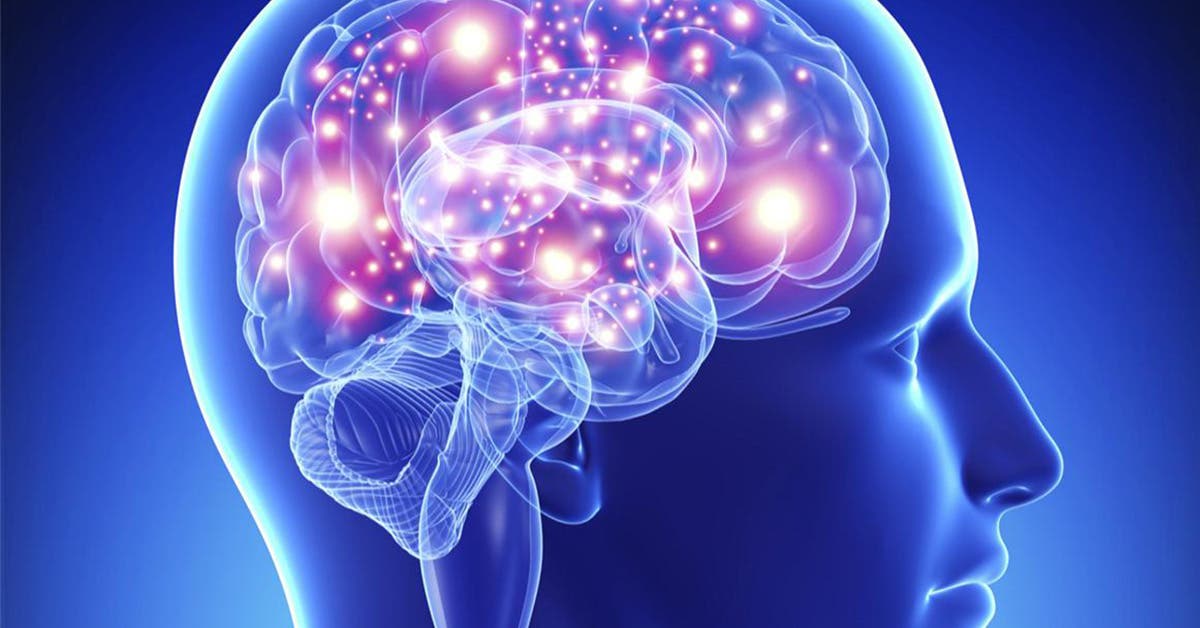
L’hypothalamus, une petite région du cerveau qui contrôle la température corporelle, répond à la chute des estrogènes selon un mécanisme encore mal connu. L’hypothalamus réagit comme si le corps surchauffait : il ordonne au système nerveux central de dissiper la chaleur supposée en excès en dilatant les vaisseaux périphériques et également en activant les glandes sébacées. Ces manœuvres peuvent accroître de 2,5 °C la température de la peau.
Les femmes se plaignent souvent de prendre du poids à l’approche de la cinquantaine. En fait, lorsqu’on se penche attentivement sur ce phénomène, on voit que la prise de poids est régulière et constante pour la plupart des femmes et des hommes à partir de la quarantaine. La ménopause n’a donc pas grand-chose à voir là-dedans, et les hormones sexuelles non plus. Sont en cause le mode de vie et le vieillissement. Ce qui est vrai, en revanche, c’est que la chute des estrogènes à l’approche de la ménopause entraîne une nouvelle répartition des graisses corporelles : les femmes ont tendance à perdre leur silhouette de jeunesse (taille mince, hanches pleines) et au contraire, accumuler plus de graisses au niveau de l’abdomen. Contrairement à ce que l’on entend ou on lit parfois, le traitement hormonal ne fait pas prendre de poids ; au contraire, il peut prévenir la graisse abdominale.
Les fuites urinaires pendant la ménopause
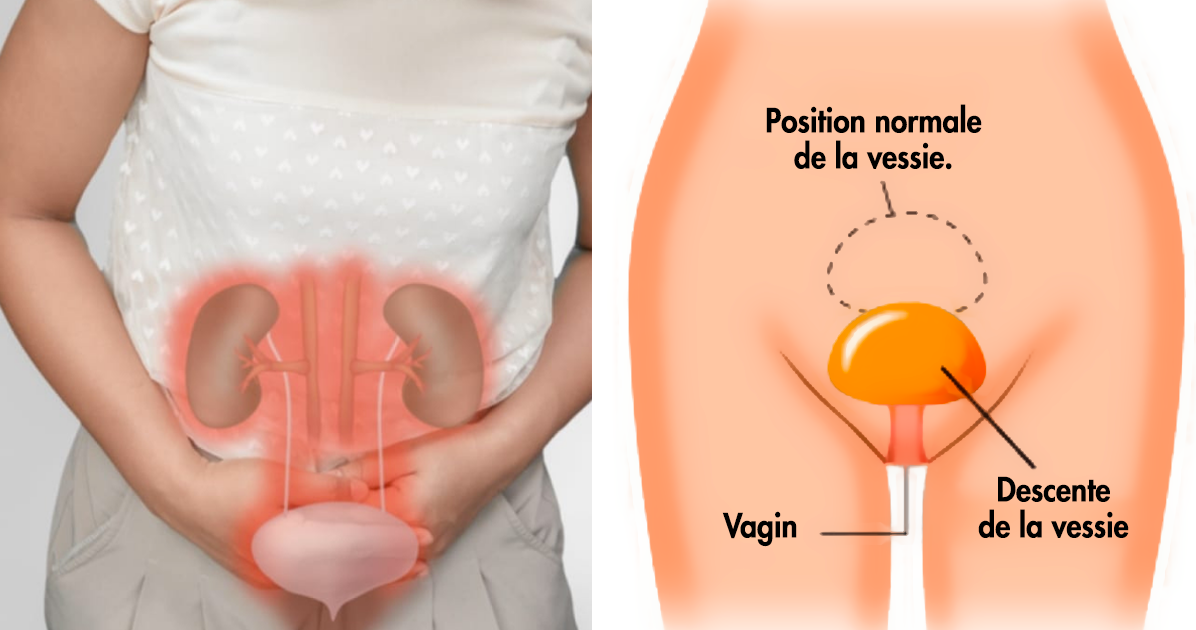
Le fait d’avoir une forte envie d’uriner ou d’avoir des fuites urinaires pendant la ménopause est généralement symptomatique de l’un des deux types d’incontinence urinaire : l’incontinence à l’effort et l’incontinence par impériosité.
L’incontinence d’effort est le résultat d’un affaiblissement du plancher pelvien – le système de muscles, de ligaments et de tissus qui soutiennent votre vessie et votre utérus. Une fois affaibli, la pression – ou le stress – exercée sur le plancher pelvien par des activités quotidiennes comme le rire, les éternuements, la toux ou l’exercice physique entraîne une petite fuite de la vessie. En tant que femmes, nous pouvons vivre de nombreuses expériences au cours de notre vie qui ont un impact sur les muscles de notre vessie, comme la grossesse, l’accouchement, les changements hormonaux ou bien encore la prise de poids.
L’incontinence par impériosité est le résultat d’une lésion musculaire ou nerveuse du tissu vésical causée par une chirurgie pelvienne antérieure, une césarienne par exemple, ou une maladie neurologique, comme la sclérose en plaques ou la maladie de Parkinson. En conséquence, les muscles de la vessie se contractent involontairement, ce qui crée des envies fréquentes, intenses et soudaines d’uriner qui vous font courir aux toilettes.
Que vous souffriez d’incontinence d’effort ou d’incontinence par impériosité, il est important de savoir qu’il existe des moyens de gérer et de traiter l’incontinence. Ce qu’il ne faut pas faire, c’est ignorer le problème, car il disparaît rarement de lui-même et peut même s’aggraver avec le temps.
Symptômes de l’incontinence à la ménopause
Connaissez-vous les signes courants d’une vessie sensible à la ménopause ?
- Fuite d’urine lorsque vous toussez, éternuez ou faites de l’exercice,
- Fuite d’urine en allant aux toilettes,
- Réveil plus de deux fois par nuit pour uriner,
- Infections fréquentes des voies urinaires.
Causes courantes d’une vessie sensible à la ménopause
Voici quelques-unes des raisons pour lesquelles vous pouvez souffrir d’incontinence urinaire à la ménopause :
Faiblesse des muscles du plancher pelvien. Pendant la ménopause, les muscles de votre plancher pelvien ont tendance à s’affaiblir naturellement. L’affaiblissement des muscles peut entraîner une diminution du contrôle de la vessie et une augmentation de la fréquence des mictions chez les femmes.
Prolapsus. Ce terme désigne un affaissement des organes contre le plancher pelvien. Certaines femmes souffrant de prolapsus décrivent la sensation d’une bosse dans le vagin à l’endroit où un organe s’affaisse. Cet organe peut être l’utérus, la vessie ou l’intestin. Un prolapsus sollicite votre plancher pelvien.
Moins d’élasticité de la vessie. La base de votre vessie peut perdre de son élasticité avec le temps et avoir du mal à s’étirer pour accueillir votre vessie lorsqu’elle se remplit. Par conséquent, votre vessie est irritée lorsqu’elle se remplit, ce qui provoque une sensation de « vessie hyperactive » qui vous donne l’impression d’avoir besoin d’aller aux toilettes plus fréquemment.
Épuisement des œstrogènes. Avec l’arrivée de la ménopause, l’organisme ne produit plus d’œstrogènes. Lorsque cela survient, votre corps est plus susceptible de souffrir d’incontinence, car il n’y a pas assez d’œstrogènes pour maintenir les tissus autour de votre vessie aussi forts qu’ils l’étaient avant la ménopause et qui fonctionnent bien.
Prise de poids. Avec tous les changements qui se produisent dans votre corps durant la ménopause, il n’est pas rare que les femmes prennent du poids. Étant donné que les muscles du plancher pelvien supportent une grande partie du poids du corps, tout excès de poids met ces muscles à rude épreuve, de sorte qu’ils peuvent ne pas être en mesure de soutenir votre vessie comme ils le devraient.
Remèdes et options de traitement
Utilisez ces options de traitement courantes pour vous protéger contre les symptômes de l’incontinence urinaire à la ménopause :
Des exercices
Une première étape importante consiste à renforcer les muscles de votre plancher pelvien par des exercices de Kegel. Le renforcement de votre plancher pelvien vous aidera à mieux contrôler les petites fuites d’urine. Faites de votre mieux pour rester autour de votre poids de forme. Les kilos en trop exercent une pression sur votre plancher pelvien et peuvent provoquer des fuites urinaires lorsque vous riez, éternuez ou toussez.
L’hydratation
Veillez à rester hydraté. Non seulement cela vous aidera à vous protéger contre les infections urinaires, mais cela empêchera aussi votre urine de devenir trop concentrée et acide.
Un régime alimentaire
D’autres remèdes contre l’incontinence urinaire consistent à adopter un régime alimentaire respectueux de la vessie en évitant les aliments comme la caféine, l’alcool, le chocolat, les boissons gazeuses et les agrumes, car ils rendent l’urine plus acide, ce qui peut aggraver une vessie déjà sensible.
Un planning
Se rendre aux toilettes selon un horaire fixe peut apporter une certaine prévisibilité et soulager votre envie d’uriner. Commencez par aller aux toilettes toutes les deux heures, que vous ressentiez ou non l’envie d’y aller et adaptez ensuite.
Consultation d’un médecin
Essayer ces méthodes de prise en charge sera-t-il efficace ? Cela dépend de la cause de votre incontinence. C’est pourquoi il est si important de commencer à parler à votre médecin dès le début. Il pourra vous aider à établir un diagnostic et vous proposer d’autres options de traitement si vous en avez besoin, comme l’entraînement de la vessie ou des interventions chirurgicales pour traiter le prolapsus et d’autres affections sous-jacentes qui contribuent à votre incontinence.
Produits de protection contre l’incontinence à la ménopause
Pour vous sentir confiante et fraîche même lorsque des fuites urinaires surviennent, essayez l’un de ces produits recommandés pour l’incontinence. Ils offrent une protection étonnante pour les fuites urinaires.